Organdonasjonsprosessen fra A til Å
Hvordan foregår en organdonasjonsprosess i intensivavdelingen?
Hvordan foregår en organdonasjonsprosess i intensivavdelingen?

Av Lise Toubro Bratberg og Gry Solberg
Først publisert i LNT-nytt 1/2024
Vi er to intensivsykepleiere og donoransvarlige sykepleiere ved Oslo universitetssykehus som har blitt forespurt om å forklare – på en enkel måte – hvordan en donasjonsprosess foregår. Organdonasjon er en kompleks prosess som krever dedikert innsats, fagkunnskap og samarbeid mellom svært mange involverte helsepersonell. Organdonasjon kan heller ikke gjennomføres uten samtykke fra pasient/pårørende.
De fleste mennesker i Norge er positive til å donere organer etter sin død, men mange er ikke klar over hvor sjelden det er at alle forutsetninger er tilstede for at du faktisk kan bli organdonor. I 2023 ble 119 avdøde organdonor i Norge. Det er større sannsynlighet for at du eller noen i din familie vil trenge et nytt organ, enn at du selv vil kunne bli organdonor, siden hver donor som oftest kan donere flere organer. Derfor er det så utrolig viktig at hver eneste potensielle organdonor blir «oppdaget», og at muligheten for donasjon blir vurdert og ivaretatt på en best mulig måte.
Det er mange brikker som skal falle på plass fra man har identifisert en mulig organdonor til organdonasjon er gjennomført.
Å bruke tid er en avgjørende suksessfaktor. Tid til å avklare alle disse spørsmålene. Tid for å vurdere utviklingen i pasientens tilstand og avklare muligheten for donasjon. Tid for pårørende til å ta inn over seg realitetene og til å ta en gjennomtenkt beslutning om donasjon.
Organdonasjon blir aldri rutinearbeid. Alle donasjonsforløp er forskjellige. Alle pårørende er forskjellige. Både pårørende og vi som helsepersonell går gjennom faser av håp om overlevelse, erkjennelse av at videre livreddende behandling er nytteløs og at pasienten kommer til å dø, stadfestelse av døden, avskjed, og videre til et håp om at organdonasjon kan være en mulighet for å gi andre mennesker forlenget og forbedret liv.
Pasientene som kommer til intensivavdelingen er livstruende syke eller skadet. Målet er umiddelbart å gjøre undersøkelser for å avklare omfanget av skade/sykdom og å gi livreddende behandling med håp om overlevelse.
I noen tilfeller viser det seg at sykdom/skade er så alvorlig, at legene i det tverrfaglige behandlingsteamet kommer til den konklusjon at videre livreddende behandling er nytteløs. Denne erkjennelsen kan komme umiddelbart etter de første undersøkelsene etter ankomst til sykehuset, eller etter lengre tids intensivbehandling. Da er det to veier å gå, enten å avslutte all behandling eller fortsette videre intensivbehandling for å legge til rette for muligheten til donasjon.
Helsepersonell har i en plikt til å vurdere om pasienten kan være donor slik at alle potensielle donorer kan gis mulighet for donasjon, jf. Transplantasjonslova §11: «Når det er svært sannsynlig at døden vil inntreffe innen kort tid og videre livreddende behandling er formålslaus, skal det vurderes om pasienten kan være aktuell som donor.»
For å finne ut om pasienten kan være donor, må behandlende lege ta kontakt med vakthavende transplantasjonskoordinator ved Rikshospitalet. Sammen med transplantasjonskirurgene gjøres en grundig medisinsk vurdering av om pasienten kan være aktuell som organdonor. Blodprøver fra den potensielle donor blir analysert for å finne ut om organfunksjonen er god nok, og om det foreligger smittsomme, overførbare sykdommer. Samtidig gjøres en vurdering om det er aktuelle mottakere med passende blod- og vevstype på ventelistene. Det er også mange andre vurderinger som spiller inn, blant annet størrelse på organene, alder, samt behov og hastegrad hos mottakerne. Det er ingen øvre eller nedre aldersgrense for å bli donor. Alt avhenger av organfunksjon.
For å sikre at alle tilgjengelige organer kan komme til nytte og at man kan finne en best mulig «match» mellom givere og mottagerne, er det etablert et samarbeid med utveksling av organer over landegrensene (Scandiatransplant, Eurotransplant).
En forutsetning for å kunne bli organdonor, er at man dør av en alvorlig skade eller sykdomsprosess som rammer hjernen. De fleste som blir organdonor dør av en stor hjerneblødning eller blodpropp i hjernen. Andre dør av hjerneskader som skyldes oksygenmangel, for eksempel ved en hjertestans, eller hodeskader på grunn av fall eller andre ulykker.
En annen forutsetning for organdonasjon er at organenes funksjon må kunne opprettholdes med intensivbehandling som sørger for god blodsirkulasjon og oksygentilførsel, helt frem til organene kan doneres. Det betyr at pasienten må være inneliggende på en intensivavdeling og ligge på respirator.
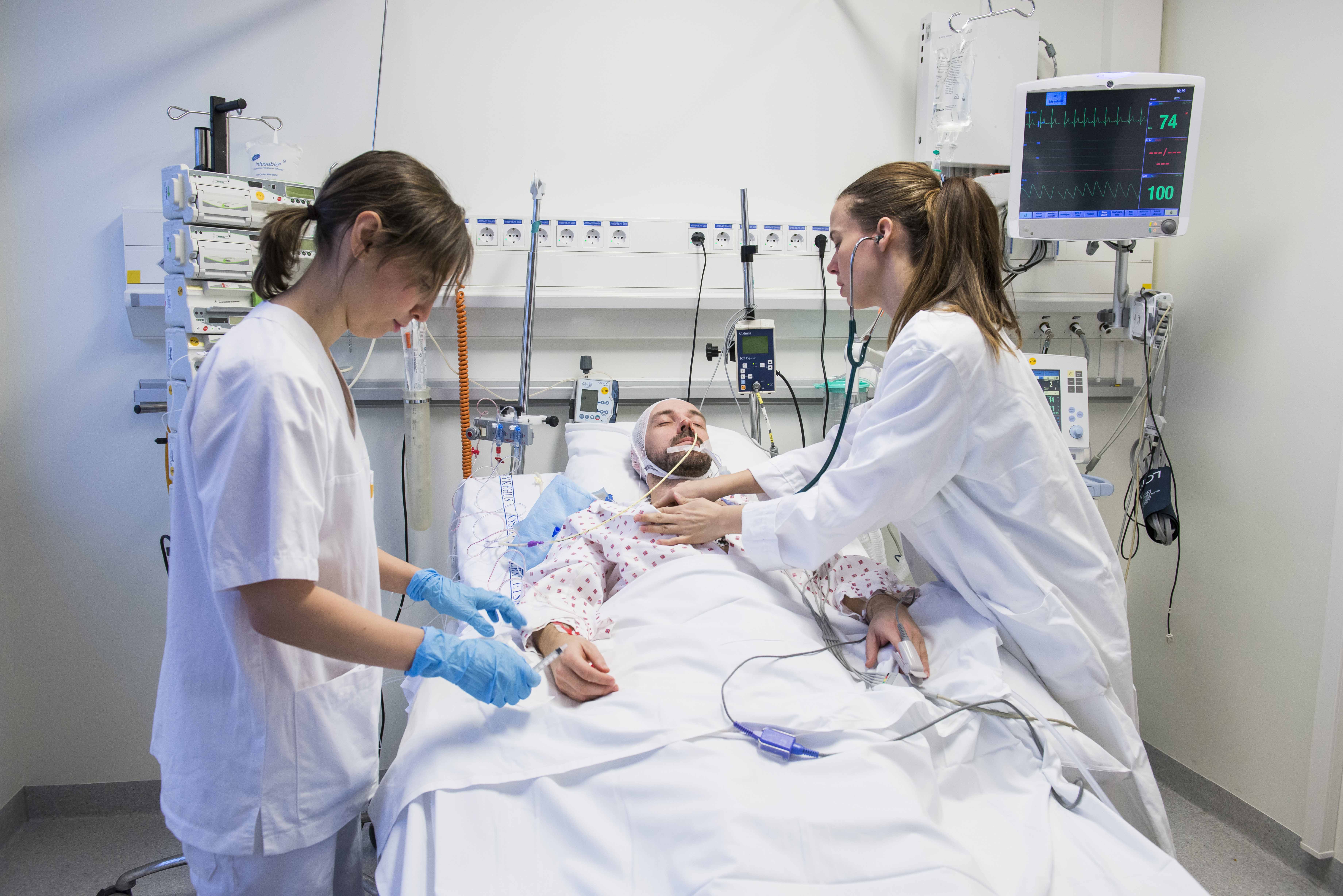
Organbevarende behandling: Full intensivbehandling er nødvendig for å opprettholde organenes funksjon for at de skal kunne doneres.
Illustrasjonsbilde: Oslo universitetssykehus
Døden må inntreffe før det er mulig å donere organer. Døden kan stadfestes på to måter, avhengig av om pasienten dør mens hen ligger på respirator eller ikke. I begge tilfeller inntreffer døden ved total ødeleggelse av hjernen fordi blodtilførselen til hjernen har opphørt. Organdonasjon kan gjennomføres i begge tilfeller ved to forskjellige metoder:
Ved store hjerneskader kan hjernen svulme så mye opp at trykket inne i hodeskallen blir så stort at det ikke lenger kommer noe blodtilførsel inn til hjernen. Døden kan da stadfestes mens pasienten ligger på respirator, og kroppens funksjoner opprettholdes med intensivbehandling. Dødsdiagnostikken består av nevrologiske tester som viser manglende respons fra hjernen, samt et røntgenbilde som bekrefter at det ikke er noen blodtilførsel til hjernen. I denne situasjonen kan det være vanskelig for pårørende å fatte at døden har inntruffet, fordi hjertet fortsatt slår, koppen er varm og respiratoren opprettholder pustefunksjonen.
Donasjon etter hjernedød er den primære donasjonsmetoden, fordi man da som oftest kan donere flest organer, inkludert hjertet.
Organdonasjon kan også i noen tilfeller gjøres etter at en pasient dør ved hjerte- og åndedrettstans når livsforlengende behandling avsluttes i en intensivavdeling. Når hjertet stopper, er all blodsirkulasjon stoppet – også til hjernen. Døden stadfestes ved klinisk observasjon av varig hjerte- og åndedrettsstans og nevrologisk undersøkelse.
Etter at døden er stadfestet, vil det etableres en maskin som sørger for blodsirkulasjon og oksygentilførsel til de organene som skal doneres i bukregionen. Dette er organbevarende behandling, som opprettholdes frem til organuttaket på operasjonsstuen.
Et donasjonsforløp kan vare et døgn eller to eller opptil en uke eller mer, avhengig av hvor lang tid det tar før pasienten dør. Man vil primært vente og se om døden inntreffer mens pasienten ligger på respirator, slik at det kan bli organdonasjon ved hjernedød (DBD).
Hvis det ikke er sannsynlig at døden vil inntreffe mens pasienten ligger på respirator, vil donasjon ved DBD ikke være mulig. Da kan det i noen tilfeller, etter bestemte kriterier, være mulig med donasjon etter død ved hjerte- og åndedrettsstans (cDCD).

Pårørendeomsorg: Omsorg for pårørende er en stor og viktig oppgave.
Illustrasjonsbilde: Oslo universitetssykehus
Pårørende er uforberedt kastet inn i sjokk, krise og sorg. Som lege og sykepleier er det de menneskene vi har foran oss, pasientens pårørende, som vi har fokus på å ivareta. Vårt ønske er at de skal oppleve å bli godt ivaretatt, få god informasjon gjennom hele forløpet og at de har tillitt til at vi gjorde alt vi kunne for å redde pasientens liv.
Nærmeste pårørende har rett til refusjon av ekstra utgifter som følge av donasjon, for eksempel mat, transport, parkering og overnatting i de dagene behandlingsforløpet forlenges kun med sikte på donasjon.
Hvilket tidspunkt som er riktig er helt avhengig av situasjonen og hva de pårørende har klart å ta inn over seg av den informasjonen som er gitt. Pårørende må forstå at videre livsforlengende behandling er nytteløs og at pasienten kommer til å dø – før temaet organdonasjon tas opp. Noen pårørende tar opp temaet organdonasjon selv, når de forstår at pasienten kommer til å dø.
Det er pasientens/avdødes vilje som vi skal avklare i samtalene med pårørende. Lovverket er formulert med tanke på at pårørende skal slippe å bestemme på pasientens vegne. Dersom pasientens/avdødes vilje er ukjent, skal nærmeste pårørende spørres om de kjenner til noe som tilsier at vedkommende ville være imot donasjon. Organdonasjon kan gjennomføres dersom det ikke er noe som tilsier at avdøde ville være imot donasjon.

Informasjon: Informasjon må gis på en omsorgsfull og forståelig måte.
Illustrasjonsbilde: Oslo universitetssykehus
Pårørende har imidlertid rett til å si nei til videre behandling med sikte på donasjon. I så fall vil all livsforlengende behandling avsluttes og pasienten vil dø uten at det blir organdonasjon. I en situasjon hvor pasienten ikke kan uttale seg selv har pårørende rett til medvirkning og informasjon (Pasient og brukerrettighetsloven).
Selv om de fleste i Norge er positive til organdonasjon, så er det de færreste som vet hvordan organdonasjonsprosessen foregår i intensivavdelingen. Behandlende lege og sykepleier må derfor gi god informasjon til pårørende om dette.
Behandlende leger og sykepleiere har et hovedfokus på ivaretakelsen av pårørende og at de skal få være mest mulig tilstede og ta avskjed sin kjære i intensivavdelingen, før avdøde transporteres til organuttaket på operasjonsstuen.
Organuttaket gjøres som en vanlig operasjon på operasjonsstuen med steril oppdekning og dedikert operasjonspersonell. Etter organuttaket blir avdøde pent stelt slik som alle andre avdøde.
Pårørende kan etter organuttaket få mulighet til siste avskjed og syning av avdøde. Noen ønsker det, andre ikke. Mulighet for syning etter organdonasjon er spesielt viktig ved donasjon ved donasjon ved hjernedød (DBD), fordi de pårørende da har tatt avskjed med en varm kropp med bankende hjerte i intensivavdelingen. Pårørende kan da få se avdøde når alle tegn på død er tilstede, uten pågående intensivbehandling og utstyr. Syning er også viktig for at pårørende kan se at avdøde er behandlet med verdighet og respekt gjennom hele donasjonsprosessen.
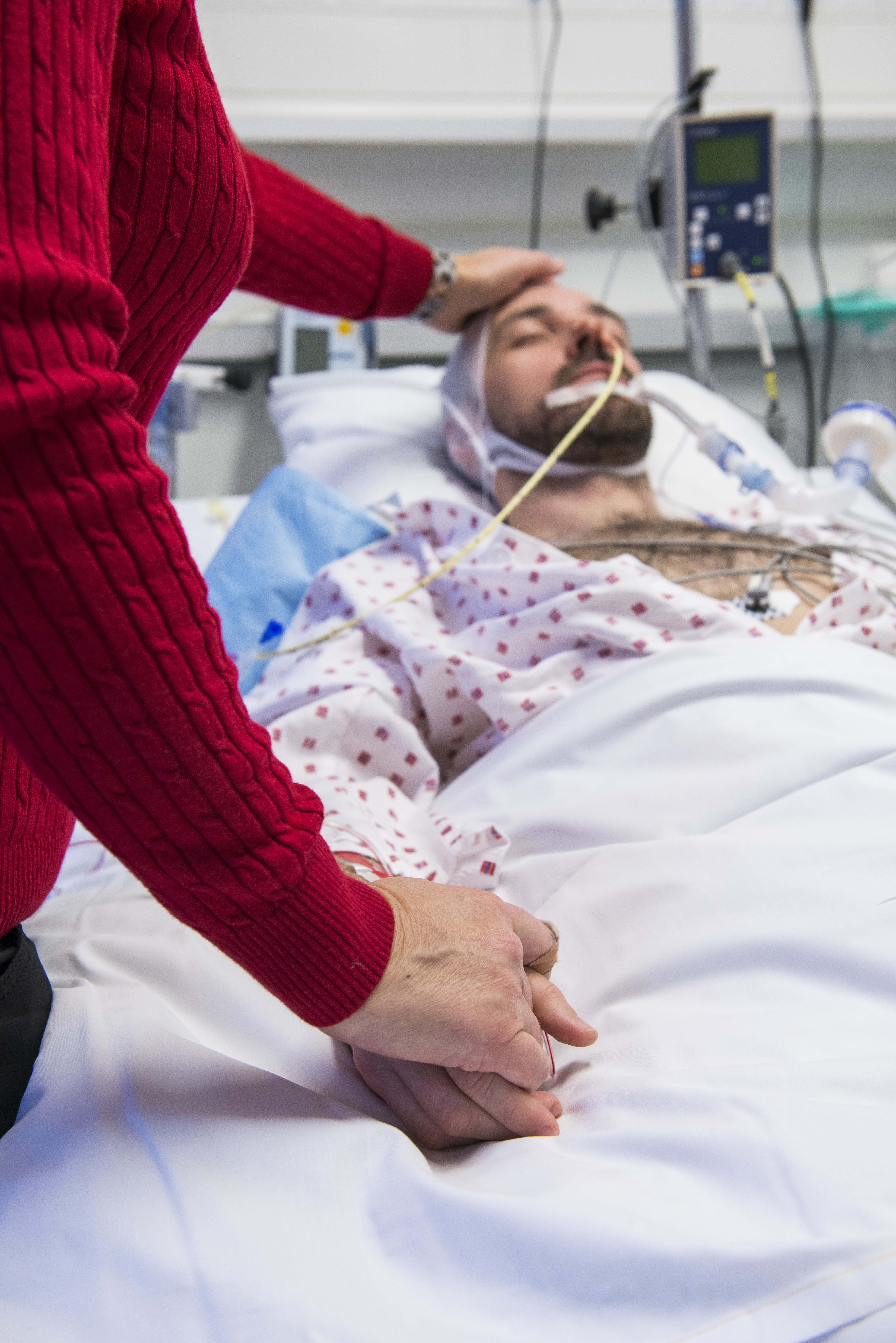
Tid for avskjed: Det er viktig at pårørende får god tid til å ta farvel med den avdøde.
Illustrasjonsbilde: Oslo universitetssykehus
To, tre måneder etter dødsfallet får de pårørende tilbud om en etterlattesamtale med behandlende lege og sykepleier som de møtte da de var på sykehuset. Hensikten er at de skal få svar på alle sine spørsmål omkring behandlingsforløpet og organdonasjon. De kan få vite hvilke organer og vev som ble donert. Det er imidlertid lovfestet anonymitet mellom givere og mottakere av organer. Et takkebrev som er signert direktøren på Oslo universitetssykehus, som er Norges transplantasjonssenter, formidler takk til de etterlatte på vegne av de menneskene som har fått nye livsmuligheter ved transplantasjon.
Etterlattesamtalen er også viktig for oss involverte helsepersonell, fordi det gir oss tilbakemelding om de pårørendes opplevelser, og om det er noe vi eventuelt kunne gjort annerledes og lære av.
Vår erfaring er at de aller fleste etterlatte er fornøyde med hvordan de har blitt ivaretatt på sykehuset. De aller fleste er glade for å vite at organdonasjon var vellykket og har bidratt til å hjelpe andre mennesker. Noen identifiserer seg med andre pårørende og sier de er glade for at andre pårørende slipper å miste sine kjære. Som sykepleier har jeg stor respekt og ydmykhet overfor de pårørende, som i et kaos av følelser og sorg, sier ja til organdonasjon. Jeg tror det er viktig å formidle at vi ikke tenker at organdonasjon lindrer sorgen over tapet av deres kjære. Men organdonasjon kan kanskje oppleves som noe meningsfullt ved et meningsløst tap.